Avec « l’Huile Russe » et le « Chaga Sibérien »
… votre peau va considérablement s’améliorer, redevenir saine et lisse !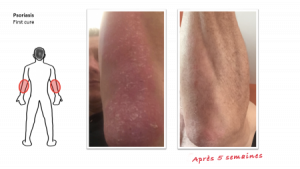
Il existe diverses affections cutanées possibles, qui se manifestent entre autres par des réactions inflammatoires ou des poussées de plaques blanches ou rouges, des rougeurs ou des démangeaisons. De nombreux traitements existent. Qu’ils soient topiques (crèmes), sous forme de comprimés, par injection ou encore par radiothérapie (PUVAthérapie), ils ne satisfont pas toujours pleinement leurs utilisateurs.
« l’Huile Russe » et le « Chaga Sibérien » sont tous deux des propositions complémentaires, d’origine naturelle et sans réaction secondaire connue. Associés à une hygiène de vie adaptée, ils permettent, au-delà du plaisir de retrouver une peau souple, saine et lisse, de limiter durablement la réapparition de l’affection cutanée.
5 semaines pour CHANGER DE PEAU CHANGER DE VIE
Affections cutanées : les traitements conventionnels
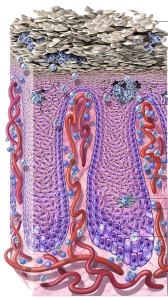
Depuis les années 1950 et l’essor de la pharmacie industrielle, un grand nombre de molécules ont été mises au point pour lutter contre tous types d’affections cutanées, y compris les plus sèvères. Si vous en êtes atteint, vous en connaissez probablement certaines. Les médicaments utilisés pour soigner les affections cutanées sévères sont souvent des médicaments destinés à modifier les réactions normales de l’immunité pour calmer la réaction auto-immune et donc les lésions cutanées.
Nous sommes à l’écoute de vos témoignages sur ces traitements et leurs effets. N’hésitez pas à venir enrichir notre base de partage de connaissances et d’expériences.
Traitements topiques (crèmes et onguents)
- Les dermocorticoïdes (DC)
- Les dérivés de la vitamine D3
- Les Rétinoïdes topiques (dérivés vitamine A)
Les dermocorticoïdes (DC)
 Incontournables, les glucocorticoïdes (GC) topiques ou locaux, encore appelés dermocorticoïdes (DC) représentent une partie non négligeable de l’arsenal thérapeutique en dermatologie. Ils sont prescrits pour de nombreuses dermatoses inflammatoires, du fait de leurs effets anti-inflammatoires et antiprolifératifs.
Incontournables, les glucocorticoïdes (GC) topiques ou locaux, encore appelés dermocorticoïdes (DC) représentent une partie non négligeable de l’arsenal thérapeutique en dermatologie. Ils sont prescrits pour de nombreuses dermatoses inflammatoires, du fait de leurs effets anti-inflammatoires et antiprolifératifs.
La cortisone qu’ils contiennent agit rapidement, mais induit parfois des réactions secondaires. De plus, combien de temps ces médicaments restent-ils performants ? offrent-ils une durée de tranquillité satisfaisante et limitent-ils la réapparition de l’affection cutanée ?
PUVA-thérapie
.
La photothérapie consiste à exposer la peau à des rayons ultraviolets (UVB ou UVA). Elle est employée si l’affection cutanée (comme le psoriasis par exemple) couvre une grande partie du corps ou si les poussées sont fréquentes. Les rayons ultraviolets ralentissent la prolifération des cellules et soulagent l’inflammation.
La photothérapie ou exposition aux UV en cabine, peut traiter tout le corps en cas de forme étendue du psoriasis (supérieure à 30 % de la surface corporelle. Les rayon s peuvent être utilisés soit seuls (UVB) soit après sensibilisation de la peau par les psoralènes (PUVAthérapie). Ce traitement peut aussi être local lorsque l’atteinte se limite aux mains et/ou aux pieds.
s peuvent être utilisés soit seuls (UVB) soit après sensibilisation de la peau par les psoralènes (PUVAthérapie). Ce traitement peut aussi être local lorsque l’atteinte se limite aux mains et/ou aux pieds.
Mais son utilisation doit rester limitée dans le temps, du fait de l’accélération du vieillissement de la peau.
.
Médication par voie orale ou par injection
- Le méthotrexate
- La cyclosporine
- Les rétinoïdes oraux (L’acitrétine)
- Les biothérapies par anti-TNF alpha
Le méthotrexate
 Il s’agit du traitement médical ultime contre le psoriasis. Il concerne essentiellement les psoriasis graves et les psoriasis arthropatiques C’est une substance utilisée en chimiothérapie anticancéreuse. Il empêche la multiplication des cellules, ce qui explique son utilisation possible dans le traitement de certains cancers.
Il s’agit du traitement médical ultime contre le psoriasis. Il concerne essentiellement les psoriasis graves et les psoriasis arthropatiques C’est une substance utilisée en chimiothérapie anticancéreuse. Il empêche la multiplication des cellules, ce qui explique son utilisation possible dans le traitement de certains cancers.
Il est toutefois interdit chez la femme enceinte ou allaitante (voie interne)
Traitement du psoriasis, les approches complémentaires…
.
L’Huile Russe pourra soulager durablement votre problème de peau (comme nul autre produit, vous le constaterez). Mais, vous pouvez, en complément, le maîtriser encore un peu plus, en le combattant « de l’intérieur ».
On commence par détoxifier le corps … … et l’esprit
.
Le psoriasis et une alimentation adaptée
La première préconisation est de supprimer de votre alimentation les produits laitiers, les gâteaux secs, sucreries, chocolat, charcuteries.
Il en est de même pour l’alcool et la cigarette.
Les  réponses naturopathiques sont en partie communes pour le psoriasis et l’eczéma. Limitez les produits laitiers et le gluten, qui accentuent la porosité intestinale et les réponses de type allergique, de même que les graisses d’origine animale qui accentuent le déséquilibre lipidique, et les sucreries qui encouragent la dysbiose intestinale.
réponses naturopathiques sont en partie communes pour le psoriasis et l’eczéma. Limitez les produits laitiers et le gluten, qui accentuent la porosité intestinale et les réponses de type allergique, de même que les graisses d’origine animale qui accentuent le déséquilibre lipidique, et les sucreries qui encouragent la dysbiose intestinale.
Pour le moment, les associations de médecins et de nutritionnistes ne reconnaissent aucun profil spécifique de diète alimentaire pour les gens souffrant de psoriasis. Pourtant, plusieurs recherches préliminaires rapportent les effets positifs de certaines modifications du comportement alimentaire.
Recommandations générales
Il existe notamment des données scientifiques qui encouragent une diète sans gluten. Il semble, en effet, que 16 % des personnes atteintes de psoriasis souffriraient d’une sensibilité au gluten. D’autres données nous orientent elles vers une diète végétalienne ou à base de riz ou incorporant des suppléments d’huile de poisson (oméga-3).
Une autre étude récente (sans groupe contrôle), dans le cadre de la recherche de traitements complémentaires, a révélé les avantages d’une diète riche en fruits et légumes, et intégrant de l’huile d’olive et des suppléments en fibres alimentaires. Cette même étude bannit les viandes  rouges, les aliments raff
rouges, les aliments raff inés et l’alcool. D’ailleurs, sur ce dernier point, plusieurs études ont déjà établi un lien entre la consommation d’alcool et le degré de gravité du psoriasis.
inés et l’alcool. D’ailleurs, sur ce dernier point, plusieurs études ont déjà établi un lien entre la consommation d’alcool et le degré de gravité du psoriasis.
Une autre hypothèse suggère que le psoriasis serait causé par une trop grande perméabilité intestinale, qui permettrait le passage de nutriments alimentaires plus gros que la normale dans le sang, entraînant une réponse immunitaire exagérée.
le passage de nutriments alimentaires plus gros que la normale dans le sang, entraînant une réponse immunitaire exagérée.
.
Sites d’intérêt et groupes de soutien
.
Sites d’intérêt
Pour connaître les principales associations, les groupes de soutien et les sites gouvernementaux traitant du psoriasis.
Vous pourrez y trouver des renseignements supplémentaires sur le psoriasis et contacter des communautés ou des groupes d’entraide vous permettant d’échanger, d’être soutenu(e), ou d’en apprendre davantage sur la maladie.
En Europe
France – France Psoriasis (Association pour la lutte contre le psoriasis)
Ce site est entièrement dédié à la lutte contre le psoriasis.
http://francepsoriasis.org/
Belgique – GIPSO – Groupe d’aide à la recherche et à l’information sur le psoriasis
Description de la maladie et de ses traitements, conseils pratiques, Groupe d’entraide (asbl GIPSO), Comité scientifique et de réflexion.
Carenity.com
Carenity est le premier réseau social francophone proposant de rassembler une communauté dédiée au psoriasis. Elle permet aux patients et à leurs proches de partager leurs témoignages, leurs expériences avec d’autres patients et de suivre l’évolution de leur santé..
Forums :
Le Psoriasis (Généralités)
.
Qu’est-ce que le psoriasis ?*
Le psoriasis est une maladie courante qui touche 2 à 5 % de la population française. Cette affection, non contagieuse, survient sur un terrain génétique associé à des facteurs environnementaux (stress, infections, médicaments, etc…).
En général bénigne, cette maladie est susceptible d’altérer parfois très sérieusement la qualité de vie des patients. Dans certains cas, le psoriasis peut devenir une affection handicapante, relationellement et professionnellement.
Le psoriasis : une maladie de peau « prison »
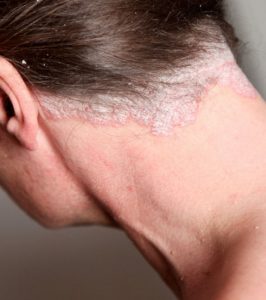
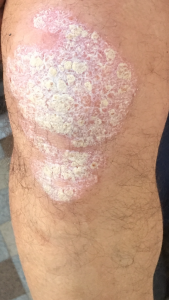
Le psoriasis est une maladie de peau qui laisse apparaître des croûtes, des morceaux de peau blanche, des plaies rouges qui peuvent se surinfecter et devenir purulentes.
C’est un drame personnel et souvent social. Le psoriasis vous coupe des autres et provoque le rejet : on lorgne sur vos croûtes, vos rougeurs, on évite de vous faire la bise, surtout quand la maladie touche le cuir chevelu, ce qui est courant.
Mais c’est aussi la terreur des dermatologues, qui savent d’avance qu’aucun traitement définitif n’existe pour leurs patients, puisqu’il s’agit d’une maladie chronique …
Pas de limite au psoriasis
Il n’y a pas de limite au psoriasis. Il peut évoluer de façon catastrophique et couvrir tout le corps, et même toucher les ongles.
Mais il peut aussi attaquer de l’intérieur, aux articulations : c’est l’arthrose psoriasique.
La médecine distingue onze formes de psoriasis selon leur gravité, les zones touchées et l’état du patient. Elle distingue aussi cinq formes d’arthrose psoriasique, qui peut être asymétrique (touche une à trois articulations des deux côtés du corps), symétrique (touche de nombreuses articulations et ressemble à la polyarthrite rhumatoïde), distale, destructrice ou avec inflammation des tendons (enthésite).
Mais cette savante classification cache une réalité crue : l’ignorance des causes et des traitements du psoriasis.
Historique du psoriasis
Les racines de l’identification du psoriasis se trouvent dans la Grèce antique. Les Grecs, pionniers dans le domaine de la médecine, ont divisé la maladie de la peau en deux catégories : Psora (démangeaisons) et Lepra (épiderme).
Hippocrate (460 – 377 av. J-C) a été l’un des premiers à se pencher, dans ses œuvres, sur les troubles cutanés (sous le terme de « lopoi »). On trouve également une trace de ces maladies dans l’Ancien Testament sous le terme biblique « tsaraat » qui décrit les principales maladies de peau, dont la lèpre et le psoriasis. Les personnes souffrant de lèpre et de psoriasis étaient considérées comme “divinement punies” et par conséquent, ostracisées (bannies) de la cité.
Galien, physicien romain (129 – 200 après J-C), a été le premier à utiliser le terme de “psoriasis”. Mais la description qui en est faite à cette époque se rapporte plus à la dermatite séborrhéique.
Durant des siècles, les personnes atteintes de psoriasis ont été considérées comme des lépreux. Elles devaient se déplacer avec une cloche pour annoncer leur arrivée, et étaient obligées de s’habiller avec une tenue particulière, permettant ainsi de les différencier du reste de la population. En 1313, le roi de France ordonna leur mise à mort et les fit brûler sur le bûcher.
En 1808, Robert Willan identifie officiellement les caractères propres du psoriasis, et le distingue alors de la lèpre. Mais il lui donnera le nom de “lepra”, ce qui aura pour conséquence de maintenir le doute dans l’esprit des médecins. Ce n’est qu’en 1868 qu’ Hebra adoptera le terme de “psoriasis”, mettant ainsi fin à la confusion psoriasis-lèpre vulgaire.
Aujourd’hui, Le psoriasis touche plus de 125 millions de personnes dans le monde et plus de 2 millions en France. Entre 150 000 et 260 000 nouveaux cas sont diagnostiqués chaque année, dont 20 000 enfants de moins de 10 ans.
.
Classification du psoriasis *
Psoriasis léger : psoriasis ne dépassant pas plus de 3 % de la surface cutanée totale atteinte (SCTA) et n’ayant pas d’impact sur (n’altérant pas) la qualité de vie du patient. Ce type de psoriasis requiert en général un traitement local simple, dont le risque d’effets secondaires est minime.
Psoriasis modéré : psoriasis touchant entre 3 et 10 % de la surface cutanée totale, ayant un certain impact sur la qualité de vie du patient. Ce type de psoriasis requiert en général un traitement local et général, dont le risque d’effets secondaires est modéré.
Psoriasis sévère : psoriasis touchant plus de 10 % de la surface cutanée totale, ayant un impact important sur la qualité de vie du patient. Ce psoriasis requiert un traitement général et local, dont le risque d’effets secondaires peut être considéré comme important.
Psoriasis grave : psoriasis érythrodermique, pustuleux généralisé, pustuleux localisé ou palmoplantaire, kératodermie palmoplantaire, rhumatisme psoriasique, psoriasis arthropatique, tout psoriasis devenant invalidant ou handicapant.
.
.
.
...
.
.
.
.
.
.